Oggi parliamo di cefalea cervicogenica, meglio conosciuta come mal di testa da cervicale.
Cos’è la cefalea cervicogenica?
La cefalea cervicogenica è una sindrome caratterizzata da dolore emicranico cronico che può essere riferito su tutte le strutture ossee e i tessuti molli del cranio e del collo. Spesso si irradia sulle branche trigeminali del viso (1) .
È al terzo posto per incidenza tra le cefalee secondarie. Si stima che ne può soffrire circa il 2.5% della popolazione, con una prevalenza tra i 40 e 50 anni di età e un rapporto donna-uomo di 4:1.
Le condizioni fisiopatologiche e l’origine di tale sindrome è ancora dibattuta, dato che non è chiaro se ciò dipende dalle strutture muscolari, nervose, ossee, articolari e vascolari del collo (o c’è una commistione di cause concomitanti).
Gli studi ci dicono che il 64% circa delle emicranie è accompagnato da dolore cervicale e rigidità muscolare, il 39% riferisce questi sintomi come prodromi (sintomi iniziali), il 31% racconta che permangono anche dopo l’attacco emicranico.
In un altro studio, il 69% dei pazienti ha descritto il dolore come “opprimente”, il 5% “pulsante”, il 17% riferisce senso di pesantezza. Il dolore al collo era unilaterale nel 57% degli intervistati, il 98% dei quali ha riferito che si è verificato dallo stesso lato del mal di testa.
Cause e sintomi
Come in tutte le emicranie spesso si riscontra un alterato atteggiamento della colonna cervicale (e dorsale), alta dolorabilità dei muscoli del collo con presenza di punti molto doloranti al tatto. Nelle fasi avanzate e cronicizzate si confonde o si associa alla cefalea miotensiva (2).

Essendo coinvolte le strutture del collo, all’origine di queste cefalee può esserci un trauma come per esempio un colpo di frusta, ma queste rappresentano solo una piccola parte.
Il dolore può partire dalla base del collo, dalla zona intermedia o dalle cervicali più alte è si irradia alla base della nuca, nella zona occipitale, all’apice del cranio fino ad arrivare all’occhio.
L’elenco ci descrive meglio la clinica:
- Dolore unilaterale alla testa o al viso, può occasionalmente essere bilaterale
- Dolore localizzato alla nuca, alla fronte, attorno all’orecchio o intorno all’occhio
- Dolore di intensità da moderata a grave
- Attacchi intermittenti di dolore che può durare da ore a giorni oppure dolore costante con attacchi sovrapposti
- Il dolore è generalmente profondo e non palpitante, lo può diventare quando gli attacchi si sovrappongono
- Il dolore alla testa è innescato dal movimento del collo, da posture del collo sostenute o scomode, dalla pressione sulla zona nucale o sulle vertebre più alte; tosse o starnuti possono scatenare dolore
- I movimenti del collo risultano ridotti o comunque rigidi
- A volte gli attacchi si associano ai sintomi come nausea, vertigini, fotosensibilità, vista offuscata o lacrimazione
*Modified from Biondi DM: Cervicogenic headache: mechanisms, evaluation,and treatment strategies. J Am Osteopath Assoc. 2000;100(9 Suppl):S7-14
La diagnosi della cefalea cervicogenica
Come per ogni patologia una corretta diagnosi e un’attenta valutazione clinica è importante. I pazienti con cefalea cervicogenica durante la visita manifestano:
 Alterato atteggiamento del collo e del dorso con limitazione dei movimenti vertebrali.
Alterato atteggiamento del collo e del dorso con limitazione dei movimenti vertebrali.- Il mal di testa può essere innescato o riprodotto da movimenti attivi del collo, posizioni passive tenute per qualche secondo soprattutto in estensione o in estensione e rotazione dal lato del dolore.
- Dolore alla pressione sulle strutture articolari delle cervicali o vicino i nervi occipitali.
 Alcuni autori descrivono la presenza dei così detti trigger points (punti grilletto) che si trovano in zona nucale, alla base del collo o attorno alle scapole, questi se premuti irradiano il dolore sulle zone interessate dagli attacchi di cefalea.
Alcuni autori descrivono la presenza dei così detti trigger points (punti grilletto) che si trovano in zona nucale, alla base del collo o attorno alle scapole, questi se premuti irradiano il dolore sulle zone interessate dagli attacchi di cefalea.- Non sono presenti segni e sintomi riferibili ad alterazioni neurologiche date dalla compressione delle radici dei nervi cervicali.
Gli esami di diagnostica per immagini (RM, Rx ecc) non confermano la diagnosi di cefalea cervicogenica ma servono ad escludere altre cause.
Gli esami di laboratorio possono essere necessari se c’è il sospetto di artrite reumatoide, lupus, problemi tiroidei ecc, ma che spesso generano altri sintomi associati.
Il trattamento
Il trattamento fisioterapico è considerato il miglior approccio a queste problematiche, e come affermano gli studi, indipendentemente dall’età e sesso del soggetto e dalla cronicità o meno della cefalea, anche nei casi di dolore grave.
Lo scopo naturalmente è quello di ridurre la frequenza degli attacchi e l’intensità del dolore.
 Sempre attingendo agli studi scientifici, si appura che il trattamento manuale osteopatico risulta tra i più efficaci, l’approccio sulle articolazioni vertebrali, il lavoro sulle rigidità muscolari il coinvolgimento di più distretti corporei per ristabilire un corretto equilibrio meccanico e posturale ci permette di avere un buon successo sulle cefalee cervicogeniche.
Sempre attingendo agli studi scientifici, si appura che il trattamento manuale osteopatico risulta tra i più efficaci, l’approccio sulle articolazioni vertebrali, il lavoro sulle rigidità muscolari il coinvolgimento di più distretti corporei per ristabilire un corretto equilibrio meccanico e posturale ci permette di avere un buon successo sulle cefalee cervicogeniche.
Inoltre inserire degli esercizi propriocettivi e di recupero della mobilità spesso ci dà dei buoni risultati nel mantenimento del beneficio sul lungo periodo.
In supporto al trattamento fisioterapico/osteopatico, soprattutto nei casi cronici, si ricorre all’uso dei farmaci che, a discrezione del medico, vanno dai FANS (antinfiammatori non steroidei), agli antidepressivi, agli antiepilettici, agli analgesici, a volte si associano dei miorilassanti.
Solo raramente si ricorre all’intervento chirurgico, nei casi in cui la situazione articolare vertebrale è talmente compromessa, e naturalmente, quando lo stato di salute del paziente ce lo permette.
Lo scopo di questi articoli è di dare semplici nozioni per aiutare il paziente a comprendere le varie patologie, i loro sintomi e il loro decorso, ciò è importante per potersi orientare e ricorrere alle giuste cure per risolvere al più presto problemi che possono condizionare negativamente la qualità della vita.
(1) Il trigemino è il 5 nervo cranico che parte dal midollo spinale all’altezza delle prime vertebre cervicali e che si irradia con tre branche principali su tutto il viso fornendo innervazione motoria e sensitiva. Particolarmente le fibre sensitive, che quindi trasportano il segnale doloroso, hanno connessione con le radici del plesso nervoso cervicale.
(2) https://www.andrealostocco.it/cefalea-miotensiva/



 Dott. Andrea Lo Stocco
Dott. Andrea Lo Stocco In termine medico si parla di distorsione, che per definizione è una sollecitazione, di solito traumatica, che tende a modificare i normali rapporti articolari con successiva lesione delle strutture legamentose e della capsula che avvolge l’articolazione.
In termine medico si parla di distorsione, che per definizione è una sollecitazione, di solito traumatica, che tende a modificare i normali rapporti articolari con successiva lesione delle strutture legamentose e della capsula che avvolge l’articolazione. La diagnosi
La diagnosi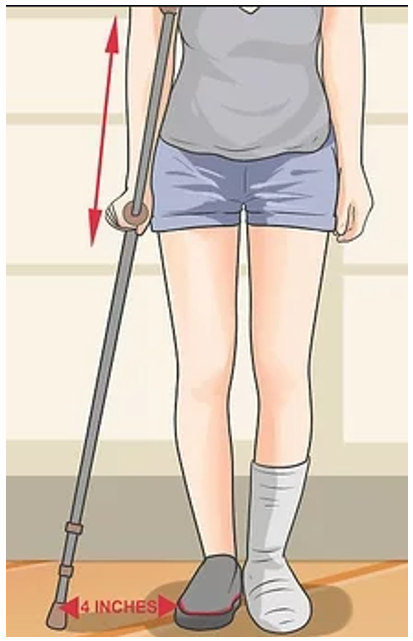 Il trattamento della distorsione di caviglia
Il trattamento della distorsione di caviglia Particolarmente importante è il lavoro sotto carico e con l’uso di tavolette propriocettive che servono a migliorare il controllo dell’articolazione durante tutte le fasi di appoggio nei vari movimenti, inoltre migliora decisamente la stabilità dell’articolazione e quindi evita le recidive che possono essere frequenti dopo un trauma del genere.
Particolarmente importante è il lavoro sotto carico e con l’uso di tavolette propriocettive che servono a migliorare il controllo dell’articolazione durante tutte le fasi di appoggio nei vari movimenti, inoltre migliora decisamente la stabilità dell’articolazione e quindi evita le recidive che possono essere frequenti dopo un trauma del genere. Dott. Andrea Lo Stocco
Dott. Andrea Lo Stocco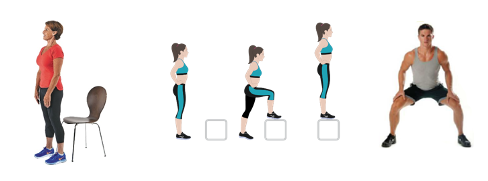


















 Andrea Lo Stocco
Andrea Lo Stocco Il FAI si crea per un anomalo contatto tra la base della testa del femore ed il bordo dell’acetabolo.
Il FAI si crea per un anomalo contatto tra la base della testa del femore ed il bordo dell’acetabolo.
 Le lesioni a carico del labbro acetabolare sono molto frequenti nei danzatori, nei calciatori, nei tennisti, in chi pratica arti marziali e nei golfisti a causa della ripetitività del gesto atletico. La fascia di età media in cui si presenta tale lesione è di circa 40 anni.
Le lesioni a carico del labbro acetabolare sono molto frequenti nei danzatori, nei calciatori, nei tennisti, in chi pratica arti marziali e nei golfisti a causa della ripetitività del gesto atletico. La fascia di età media in cui si presenta tale lesione è di circa 40 anni. Se il trattamento conservativo non da buoni risultati il trattamento chirurgico è consigliabile.
Se il trattamento conservativo non da buoni risultati il trattamento chirurgico è consigliabile. Andrea Lo Stocco
Andrea Lo Stocco Tutta la sequela di problemi che si hanno dopo l’intervento chirurgico post mastectomia è chiamata SINDROME ASCELLARE, il rischio è di manifestare appunto capsuliti adesive, alterazione della funzione dei muscoli e delle fasce, nevralgie del plesso brachiale, e problemi alla cuffia dei rotatori.
Tutta la sequela di problemi che si hanno dopo l’intervento chirurgico post mastectomia è chiamata SINDROME ASCELLARE, il rischio è di manifestare appunto capsuliti adesive, alterazione della funzione dei muscoli e delle fasce, nevralgie del plesso brachiale, e problemi alla cuffia dei rotatori. Durante la mastectomia demolitiva possono essere interessati anche i nervi toracico lungo o l’ascellare e i relativi muscoli con conseguente alterazione del movimento della scapola e della spalla.
Durante la mastectomia demolitiva possono essere interessati anche i nervi toracico lungo o l’ascellare e i relativi muscoli con conseguente alterazione del movimento della scapola e della spalla. La cicatrice è un altro elemento che “disturba” la normale mobilità dei tessuti con la formazione di aderenze oltre ad essere la fonte di dolore locale o irradiato lungo il braccio.
La cicatrice è un altro elemento che “disturba” la normale mobilità dei tessuti con la formazione di aderenze oltre ad essere la fonte di dolore locale o irradiato lungo il braccio. Un ragionamento a parte va fatto per il linfedema, che è una complicanza frequentissima dopo asportazione dei linfonodi ascellari.
Un ragionamento a parte va fatto per il linfedema, che è una complicanza frequentissima dopo asportazione dei linfonodi ascellari. Andrea Lo Stocco
Andrea Lo Stocco All’interno di ogni articolazione le due ossa che vengono a contatto (capi articolari), sono ricoperte di cartilagine che serve a salvaguardare la struttura dell’osso diminuendo l’attrito e migliora il movimento reciproco.
All’interno di ogni articolazione le due ossa che vengono a contatto (capi articolari), sono ricoperte di cartilagine che serve a salvaguardare la struttura dell’osso diminuendo l’attrito e migliora il movimento reciproco. La condizione che più frequentemente si associa alla presenza di cisti poplitee è la lesione dei menischi, poi abbiamo la rottura del legamento crociato anteriore, ma altre condizioni patologiche possono giustificarne la presenza come le patologie reumatiche, infezioni, patologie sistemiche (che coinvolgono più sistemi dell’organismo) e non per ultima l’artrosi.
La condizione che più frequentemente si associa alla presenza di cisti poplitee è la lesione dei menischi, poi abbiamo la rottura del legamento crociato anteriore, ma altre condizioni patologiche possono giustificarne la presenza come le patologie reumatiche, infezioni, patologie sistemiche (che coinvolgono più sistemi dell’organismo) e non per ultima l’artrosi. L’esame da consigliare quando abbiamo la presenza di una cisti di Baker è la risonanza magnetica, in questo modo abbiamo la possibilità di capire quale patologia intrarticolare possa essere la causa, quantificare la grandezza della cisti e soprattutto fare una corretta diagnosi differenziale con problemi quali la borsite del semimembranoso, cisti meniscali, masse solide di origine tumorale.
L’esame da consigliare quando abbiamo la presenza di una cisti di Baker è la risonanza magnetica, in questo modo abbiamo la possibilità di capire quale patologia intrarticolare possa essere la causa, quantificare la grandezza della cisti e soprattutto fare una corretta diagnosi differenziale con problemi quali la borsite del semimembranoso, cisti meniscali, masse solide di origine tumorale.